Neoplasia intraepitelial vaginal (NIVa). Vaginal intraepithelial Neoplasia ( VaIN ).
Definición
La neoplasia intraepitelial vaginal (NIVa), es una lesión preinvasora, se define por la presencia de atipia de células escamosas sin invasión. La enfermedad se clasifica de acuerdo a la profundidad de la afectación epitelial:
NIVa1 denota la presencia de atipia citológica en el tercio inferior del epitelio vaginal;NIVa 2 en los tercios inferiores; y NIVa 3 cuando existe afectación mayor de dos tercios del epitelio. El carcinoma in situ, que abarca todo el espesor del epitelio, se incluye en NIVa 3. Se puede clasificar también, como lesiones de bajo grado NIVa 1, NIVa 2 que no evolucionan a invasión y NIVa 3 como lesiones de alto grado.
Epidemiología y factores de riesgo
Se ha reportado que la incidencia de NIVa puede ser de 0.2 a 0.3 por 100000 mujeres, representando el 0.4% de las neoplasias del tracto genital inferior (TGI), pero en realidad es difícil calcular la incidencia real debido a que las mujeres con NIVa están generalmente asintomáticas, y porque la mayoría de los casos se encuentran después de un frotis de Papanicolaou anormal. Con el aumento del cribado citológico, la enfermedad puede diagnosticarse más fácilmente y ser más prevalente. De forma global, se menciona que la neoplasia intraepitelial vaginal es 100 veces menos frecuente que una neoplasia intraepitelial cervical.
Existe similitud molecular entre la NIVa ,la neoplasia intraepitelial cervical NIC y el cáncer cervicouterino, por la relación que tienen con el virus del papiloma humano (VPH) de alto riesgo que reside en todo el tracto genital inferior.
La edad media comunicada de una NIVa oscila entre los 35 y los 55 años de edad.
La incidencia de carcinoma vaginal in situ en los EE.UU. se estima en 0.1 casos por 100000 muejeres.
Anteriormente su mayor prevalencia era en el grupo de los 50 años, pero recientemente se encuentra con mayor frecuencia en mujeres jóvenes y generalmente se asocia con el virus del papiloma humano. Existe controversia en cuanto a si el grado de una NIVa aumenta con la edad de la mujer, sin embargo se ha observado que son mayores las mujeres con NIVa, que las diagnosticadas con NIC.
El VPH parece ser un factor necesario para el desarrollo de la NIVa, al igual que lo es para el desarrollo de una NIC y un cáncer cervical. Las mujeres con NIVa presentan anticuerpos frente al ADN tipos 16 y 18 del VPH en el 44% de los casos. El desarrollo de una NIVa posterior a la infección por el VPH puede requerir un mayor periodo de tiempo ( en comparación con el NIC) y puede ocurrir menos frecuentemente debido a los distintos tipos de epitelio a partir del cual surge la NIVa.
La relación precisa entre el VPH y la NIVa puede implicar un proceso de múltiples fases asociado a cofactores como la actividad sexual, el tabaquismo, antecedente de otras enfermedades de transmisión sexual (ETS) y el antecedente de enfermedades asociadas con el VPH en lugares distintos de la vagina (neoplasia intraepitelial cervical NIC, neoplasia intraepitelial vulvar NIVu, neoplasia intraepitelial anal NIA). En la mayoría de los estudios, de 50 a 90 por ciento de los pacientes con NIVa han tenido o tienen actualmente, ya sea neoplasia intraepitelial o carcinoma del cuello uterino o la vulva.
El 80% de los casos de NIVa se diagnosticas en mujeres con antecedentes de afección concomitante o subsecuente de NIC o NIVu. Otros informes describen que el 36-48% de las mujeres con una NIVa tienen una NIC asociada, el 51-62% de las mujeres con NIVa han sido tratadas por una NIC, y hasta el 25% también han sido sometidas a una histerectomía por una NIC. En general, las características demográficas son similares entre las mujeres con NIC y con NIVa.
Otros factores de riesgo para la neoplasia intraepitelial vaginal son: enfermedades de transmisión sexual (herpesvirus tipo II y Chlamydia trachomatis), antecedente de histerectomía, tabaquismo, susceptibilidad genética, medicación inmunosupresora, enfermedades inmunosupresoras, trasplantes, radioterapia pélvica.
Histología
Los cambios intraepiteliales incluyen un pleomorfismo nuclear, la pérdida de la polaridad, una mitosis alterada y la pérdida de la diferenciación a medida que las células progresan desde la membrana basal a la superficie epitelial, y se localizan en el epitelio epidermoide por encima de la membrana basal.
Microscópicamente las características de una NIVa son similares a las de una neoplasia intraepitelial cervical NIC, la clasificación tradicional de las NIC ha sido aplicada a las NIVa.
Desde el punto de vista histológico, la neoplasia intraepitelial vaginal se ha clasificado en NIVa1,2 y 3, de acuerdo a la afectación del epitelio vaginal. La afectación del espesor total del epitelio se denomina NIVa3, mientras que NIVa1 y NIVa2 denotan la presencia de atipia citológica en el tercio o dos tercios inferiores del epitelio.
Se ha sugerido simplificar la división de la neoplasia intraepitelial vaginal en lesiones de bajo grado (NIVa1 y NIVa2) y de alto grado (NIVa3). La lesión de alto grado se considera el verdadero precursor de cáncer invasor de vagina.
Historia Natural
LA NIVa 1 es más probable que sea una proliferación benigna vírica similar a la NIC 1, y la NIVa 2 tenga un riesgo intermedio, mientras que la NIVa 3 sea un precursor real de cáncer.Puede haber regresión de las lesiones vaginales hasta en el 78% de los casos; persistencia 13%; evolución a cáncer invasor de 2-9%. Las lesiones no asociadas con una NIC o una NIVu muestran una mayor tasa de regresión (91%) que aquellas con una NIC o una NIVu (67%). La regresión espontánea parece ser más frecuente en mujeres con NIVa1
La NIVa se presenta más frecuentemente en mujeres que han sido sometidas a una histerectomía por NIC 3.
Características Clínicas
La mayoría de las lesiones son asintomáticas, no se identifican clínicamente y probablemente regresen espontáneamente sin tratamiento.
Diagnóstico
En caso de una enfermedad subclínica, esta solo puede diagnosticarse mediante el estudio colposcópico. Cuando hay signos clínicos, se puede encontrar en forma de condilomas vaginales. (Figura 1) Algunas mujeres se quejan de vez en cuando de un sangrado vaginal anómalo o un flujo vaginal inusual, aunque los síntomas son poco frecuentes. La neoplasia intraepitelial vaginal se localiza en el tercio superior de vagina de 80 a 90% de los casos. Del 10 a 20% de los casos se localiza en el tercio medio e inferior de la vagina , es frecuente que sean lesiones multifocales (50-61% de los casos). Debido a que la presentación de las lesiones puede ubicarse en la pared vaginal anterior o posterior, pueden estar ocultas por el espejo vaginal
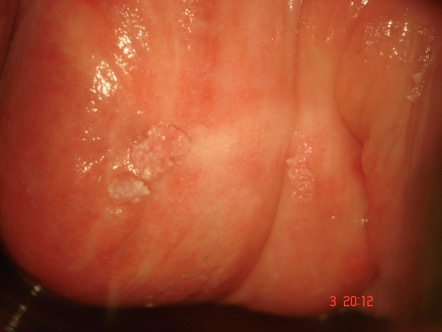
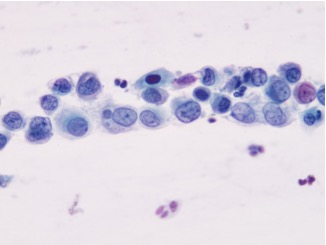
El primer método para la detección de una NIVa es la citología de mujeres asintomáticas. (Figura 2, Figura 3). Se debe sospechar en mujeres con una neoplasia del cuello uterino o vulvar, condilomas del tracto genital inferior o citología anormal después de una histerectomía; en mujeres con historia de radioterapia pélvica o en mujeres con citología anormal en ausencia de alguna lesión del cuello uterino.

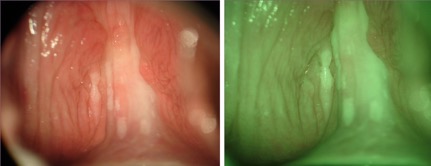
La exploración de la vagina bajo magnificación iluminada estereoscópica (Vaginoscopia) está indicada para la evaluación de una citología alterada cuando la colposcopia del cuello uterino es negativa, o para la evaluación de una citología anormal después de una histerectomía por NIC2,NIC3 o un cáncer cervicouterino. Otras indicaciones pueden incluir el antecedente de una exposición materna al DES (dietilestilbestrol), la identificación de las lesiones vaginales graves por inspección o palpación, la sospecha de una NIVa o la evaluación de amplias lesiones asociadas al VPH en la vagina.
La NIVa afecta al tercio superior de la vagina en el 78-92% de los casos. (Figura 3.4, Figura 3.5). Pueden ser lesiones multifocales en el 50-61% (Figura 3.6). Las lesiones pueden estar ocultas por el espejo vaginal debido a que pueden localizarse en la pared anterior y posterior de la vaginal (Figura 3.7); pueden presentarse asociadas a condilomas vaginales, ser leucoplásicas (Figura 3.8), eritematosas o ulceradas (Figura 3.9). El signo colposcópico más frecuente es el epitelio acetoblanco (posterior a la aplicación de ácido acético al 5%). La NIVa puede ser plana, sobreelevada, con bordes definidos o difusos. Estas lesiones pueden ser multifocales y pueden mostrar una superficie micropapilar, similar a un condiloma subclínico. Los condilomas planos pueden presentarse como lesiones multifocales y ser indistinguibles de una NIVa, con la que puede coexistir. Puede ser difícil de distinguir una NIVa 1 de los condilomas planos por citología, colposcopia e histología.
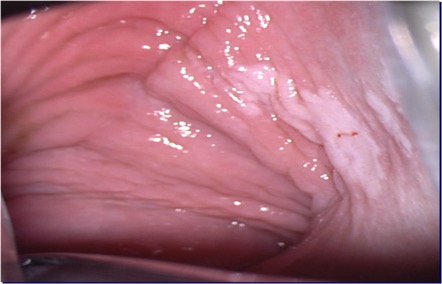
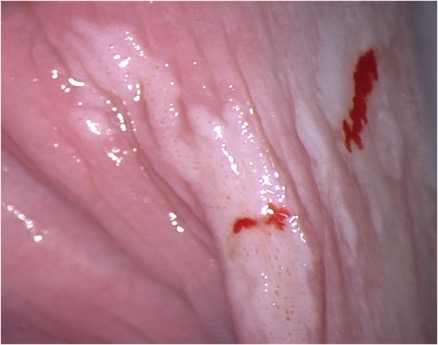
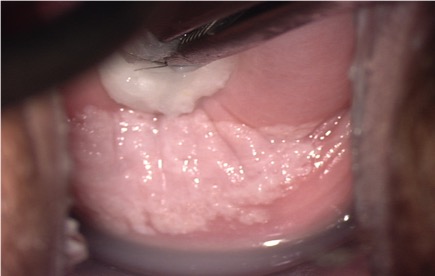
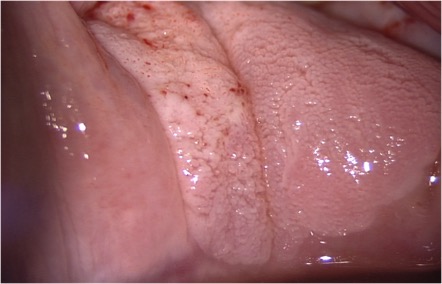
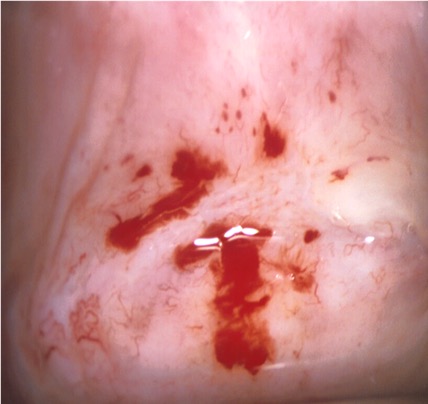
Los cambios vasculares alterados como punteado, mosaico son menos frecuentes en la vagina que en el cuello uterino y cuando están presentes sugieren lesiones de alto grado NIVa3. (Figura 3.10, Figura 3.11).
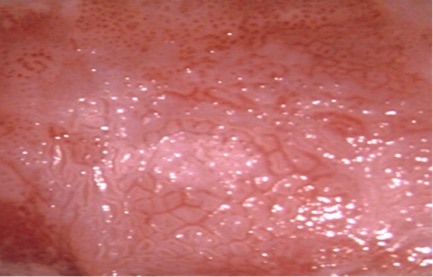
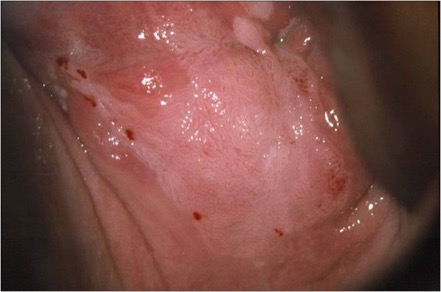
Posterior a la aplicación de Lugol a la mitad de concentración, el epitelio vaginal alterado rechaza el yodo y aparece de color amarillo. La tinción de yodo puede mostrar una captación parcial o la ausencia de tinción de las lesiones de bajo grado , pero puede estar completamente ausente en las lesiones de una NIVa3. El test de Schiller es de gran utilidad para determinar el grado extension y multifocalidad de la lesión (Figura 3.12).
Los hallazgos colposcópicos de la neoplasia intraepitelial vaginal, se han clasificado en menores (grado 1): epitelio acetoblanco delgado, punteado fino y mosaico fino (Figura 3.13, Figura 3.14)
Los hallazgos mayores (grado 2) son: epitelio acetoblanco denso, punteado grueso y mosaico grueso (Figura 3.15).
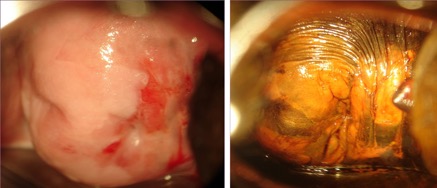
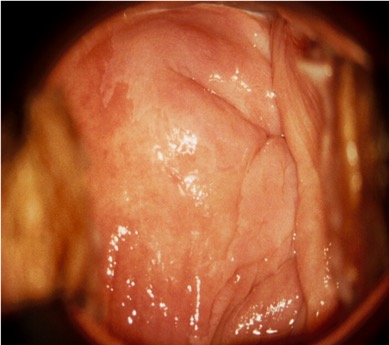
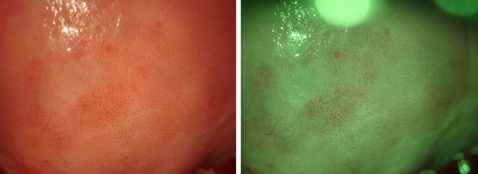
En sospecha de invasión se encuentran vasos atípicos, vasos delgados, punteado grueso o mosaico, superficie irregular, lesión exofítica, necrosis, ulceración (necrótica) y tumoración nodular. En la paciente posmenopáusica, de unas semanas de tratamiento tópico de estrógenos con frecuencia se acentúa la visualización y mejorar la detección
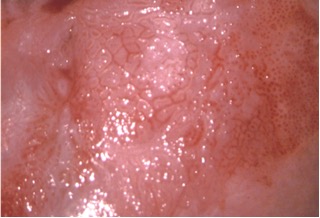
El diagnóstico definitivo es el estudio histopatológico de una o varias muestras de biopsia incisional (Figura 16 a Figura 21).
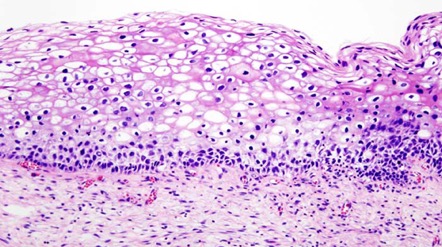
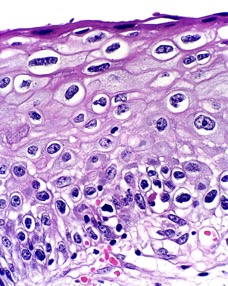
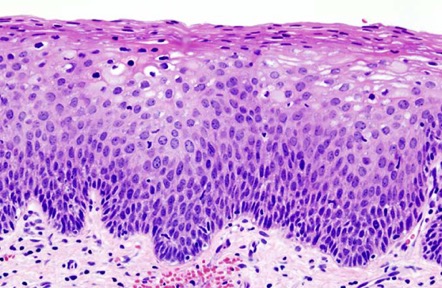
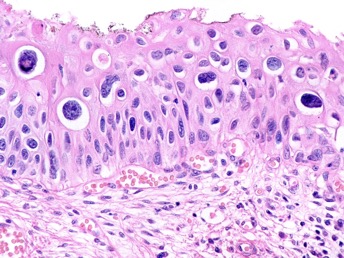
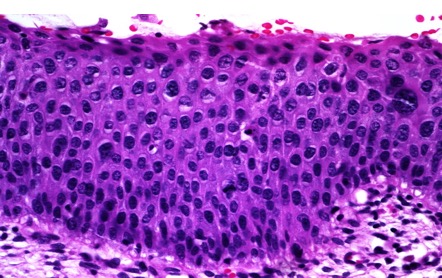

Diagnóstico diferencial
Se debe considerar hacer el diagnóstico diferencial con cambios atróficos, cambios posradioterapia, granuloma vaginal, endometriosis, zona de transformación congénita y algún proceso inflamatorio o ulceración traumática por el uso de tampones vaginales en mujeres que conservan el cérvix. Así mismo debe diferenciarse de cáncer invasor.
Tratamiento
El tratamiento de la NIVa debe ser individualizado. Para elegir la modalidad de tratamiento se debe considerar el tamaño de la lesión, la ubicación, el número de lesiones, la edad, el estado nutricional e inmunitario, la necesidad de preservar la función vaginal y el cumplimiento de las pacientes para el seguimiento clínico.
En lesiones de bajo grado (NIVa1) que son asintomáticas, el tratamiento puede incluir la observación: las pacientes se someten a vigilancia.
En lesiones de alto grado (NIVa2,3), las opciones de tratamiento incluyen la quimioterapia tópica (5-fluorouracilo). Los tratamientos escisionales : biopsia escisional, escisión con asa diatérmica, escisión con laser de CO2, vaporización con láser, tratamiento quirúrgico (Colpectomía o vaginectomía) y la aspiración quirúrgica ultrasónica
Focos de invasión se han detectado hasta en el 28 por ciento de las muestras de escisión
Si se encuentra una invasión después de la extirpación quirúrgica de una NIVa, puede estar indicada la radioterapia. La braquiterapia intracavitaria de DeBuben se ha utilizado para el tratamiento de la NIVa.
Tratamiento quirúrgico puede tener 18 por ciento de recurrencia de la enfermedad durante los períodos de seguimiento de hasta tres meses a 18 años
Otras opciones de tratamiento incluyen el uso de otros agentes tópicos como la crema de imiquimod 3 veces a la semana por 8 semanas .
La recomendación es que el tratamiento destructivo local así como el tratamiento quirúrgico sea realizado por personal con experiencia, después de haber excluido cáncer invasor de vagina.
Las vacunas dirigidas contra el VPH son otro enfoque en investigación
Seguimiento pos tratamiento con frotis citológico cada seis meses durante uno o dos años y anualmente a partir de entonces es razonable. El test de dna- vph puede tener un lugar para detectar persistencia o recurrencia

Lecturas recomendadas
1. Apgar BS, Brotzman. Vagina: Normal, Premalignant and Malignant. En: Apgar B, Brotzman GL, Spitzer , editores. Colposcopy: Principles and Practices. 2nd ed. Philadelphia, PA: Saunders Elsevier; 2009; p. 311-340
2 .Levine DA, De Los Santos J, Fleming G. Principles and Practice of Gynecologic Oncology. 5th. Philadelphia, PA: Lippincot Williams and Wilkins; 2010; p. 53-72.
3. Ojeda Ortiz J. Neoplasia intraepitelial vaginal (NIVa). En: Torres Lobatón A, editor. Cáncer ginecológico. 1a ed. México, D.F.: Mc Graw Hill; 2003. p. 113-120.
4. Bornstein J ,et al.2011 Colposcopic Terminology of the International Federation for Cervical Pathology and Colposcopy. Obstet Gynecol 2012 Jul;120(1):166-72.
5. Cox JT, Mayeaux EJ. Colposcopy of the Vagina. En: Mayeaux EJ, Cox JT, editores. Modern Colposcopy. Textbook and Atlas. 3th ed. Philadelphia, PA: Lippincot Williams and Wilkings; 2012. p.399-431.
6. Berek J, Hacker N. Gynecologic Oncology, 5thed. Philadelphia, PA:Lippincott Williams & Wilkins; 2010; p.268-340.
7. Creasman WT. Preinvasive Disease of the Vagina and Vulva and Related Disorders. En: Disaia PJ, Creasman WT, editores. Clinical Gynecologic Oncology. 8th Edition.Philadelphia, PA:Elsevier; 2012.p32-50.