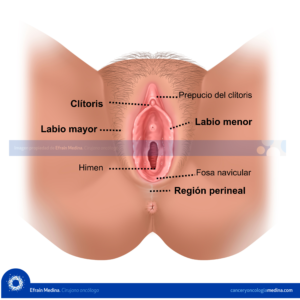
Neoplasia Intraepitelial Vulvar (NIV)
Vulvar Intraepithelial Neoplasia (VIN)
Definición
La neoplasia intraepitelial vulvar (NIV) es una lesión preinvasora del epitelio escamoso de la vulva. Inicialmente se describió como una atipia (leve, moderada a severa) o carcinoma in situ, terminología que se usó en 1976. No fue hasta 1987 que se recomendó el uso de la terminología de la ISSVD (International Society for the Study of Vulvar Disease): neoplasia intraepitelial vulvar NIV, en sustitución de la clasificación de 1976. La clasificación y su nomenclatura han cambiado en los últimos años, así como el conocimiento de la etiopatogenia en relación con la infección por el virus del papiloma humano (Tabla 2.1) (Figura 2.1, Figura 2.2). La última actualización se realizó en la conferencia de 2004 de la ISSVD, donde el término NIV 1 fue retirado. La nueva clasificación divide en dos grandes grupos a la neoplasia intraepitelial vulvaren NIV clásica NIV-u (usual o habitual en ingles) y NIV-d (diferenciada) (Tabla 2.2).
|
Tabla 2.1 Clasificación de la Neoplasia intraepitelial vulvar NIV. |
||
|
1976 |
1987* |
2004* |
| Atipia leve | NIV 1 | Cambios reactivos a VPH |
| Atipia moderada | NIV2 | NIV, tipo indiferenciada o clásica** |
| Atipia severa | NIV3** | |
| Carcinoma in situ | ||
| NIV diferenciado | NIV, tipo diferenciada | |
| *Clasificación de la ISSSVD-International Society for the Study of Vulvar Disease.
**Incluye NIV de tipo verrucoide, basaloide y mixto (basoverrugoso) |
||
| Tabla 2.2 Características de la NIV, ISSVD 2004 | ||
| Características |
Clásica o indiferenciada Tipo basoverrugoso |
Diferenciada |
| Edad Media | 38 años | 67 años |
| Pico de prevalencia | 40 a 44 años | 75 a 79 años |
| Distribución | Multicéntrica | Unicéntrica |
| Virus del papiloma humano VPH | Positivo (VPH 16) | Negativo |
| Frecuencia | 90-95% | 5-10% |
| Enfermedades asociadas | Condilomas acuminados
Neoplasia intraepitelial anogenital |
Dermatosis vulvares:
Liquen escleroso Hiperplasia escamocelular |
| Progresión para cáncer invasor | 5.7% | 32.8% |
| Tiempo de progresión para cáncer | 41.4 meses | 22.8 meses |
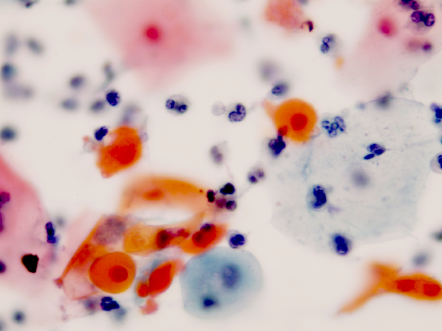
Epidemiología y factores de riesgo
La neoplasia intraepitelial vulvar (NIV) era una condición poco frecuente hasta 1970 (sobre todo en mujeres mayores); a partir de esa década la incidencia de esta patología ha aumentado en todo el mundo, principalmente en las mujeres jóvenes, con una edad promedio de 38 años al momento del diagnóstico. Existen factores que parecen ser responsable de esta mayor frecuencia en mujeres en edad reproductiva, se incluyen: el cambio de hábitos sexuales, el aumento del tabaquismo en mujeres cada vez más jóvenes y el diagnóstico precoz.
Los principales factores de riesgo para la NIV son: infección por virus del papiloma humano (principalmente por los tipos de alto riesgo 16 y 18, con menor frecuencia por otras variantes de alto potencial oncogénico como el 33,35,51,52 y 68), distrofias vulvares, historia de enfermedades de transmisión sexual (Chlamydia trachomatis), presencia de neoplasia intraepitelial en otra área del tracto anogenital, inicio temprano de la actividad sexual, múltiples parejas sexuales, uso de anticonceptivos orales, tabaquismo, inmunosupresión de cualquier etiología (VIH, trasplante de órgano, anemia aplásica), historia de cáncer del cuello uterino.
Otros factores con menor asociación son: la dieta, la herencia, los hábitos de higiene, la exposición profesional a las radiaciones, algunos productos químicos, enfermedades asociadas (hipertensión arterial, diabetes mellitus, enfermedades cardiovasculares, obesidad), atrofia vulvar, irritación crónica.
Histología
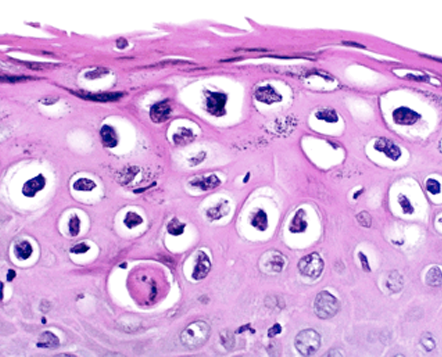
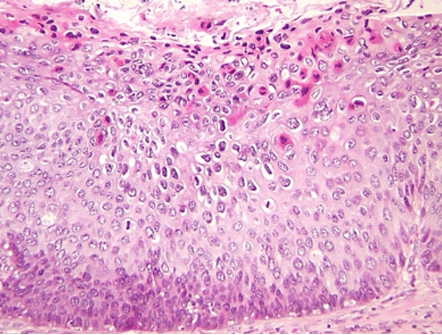
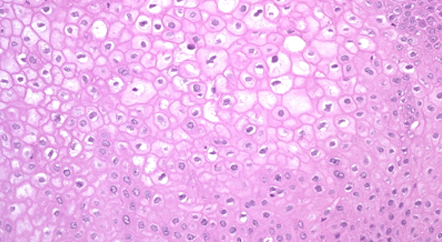
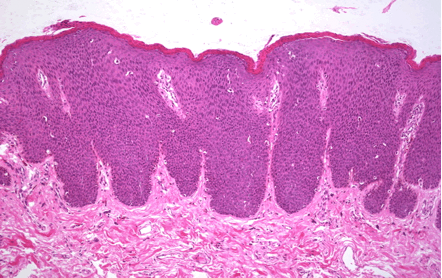
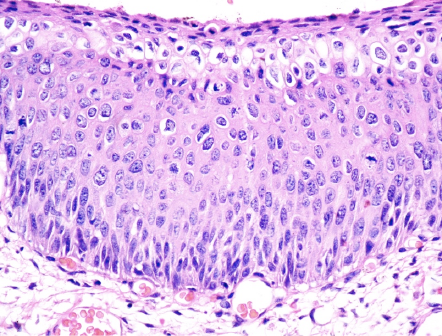
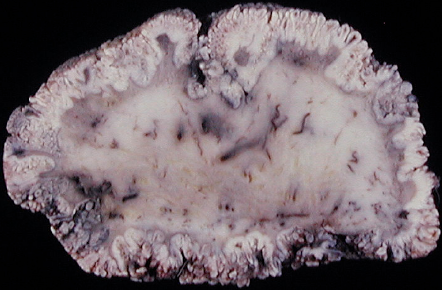
La NIV es un diagnóstico histológico basado en la pérdida de la maduración del epitelio asociado con núcleos grandes, hipercromáticos, pleomórficos y mitosis mayor. Por analogía con neoplasia intraepitelial cervical NIC, la clasificación de NIV fue descrita en tres grados, que se basa en el grado de atipia epitelial: NIV1 – cuando las células anormales se limitan al tercio inferior del epitelio (antes atipia leve o displasia) (Figura 2.3, Figura 2.4, Figura 2.5); NIV 2 – cuando las células anormales se limitan a los dos tercios inferiores del epitelio (antes displasia o atipia moderada); NIV 3 – las células atípicas afectan todo el epitelio (incluye la displasia severa y carcinoma in situ)(Figura 2.6, Figura 2.7).
Desde el punto de vista histopatológico, la NIV es un condiloma plano con o sin coilocitosis y colposcópicamente la lesión frecuentemente se presenta como lesiones acetoblanquecinas multifocales, ligeramente elevadas (Figura 2.8, Figura 2.9). Las NIV 2 y 3 presentan aneuploidía nuclear y figuras mitóticas anormales (Figura 2.6, Figura 2.7).
La terminología actual distingue la neoplasia intraepitelial vulvar NIV en:
a) relacionada con el virus del papiloma humano, de tipo basaloide, verrugoso, mixta, generalmente mal diferenciada (anteriormente NIV grado 2,3)
b) tipo diferenciada, no relacionada con el virus del papiloma humano.
La NIV 1 ya no se incluye en la terminología, porque corresponde al condiloma plano o bien representa cambios en la capa basal relacionados con los efectos citopáticos de infección por VPH donde no hay auténtico potencial oncogénico. (Figura 2.3)
- La NIV clásica o indiferenciada se caracteriza histológicamente por un crecimiento epitelial anormal con falta o defecto de la maduración celular a lo largo del epitelio, aneuploidía nuclear y figuras mitóticas anormales. Cuando la lesión está formada por población celular uniforme de tipo basal no diferenciado la lesión se denomina NIV “basaloide”, mientras que cuando contiene una población celular altamente pleomorfa con queratinización celular individual, multinucleación, formación de verrugas/papilomas y un patrón superficial hiperqueratinizado, la lesión se clasifica como NIV “verrugosa”.
- La NIV diferenciada no relacionada con el VPH contiene atipias nucleares localizadas sólo en el tercio inferior, o incluso sólo en la capa celular basal, del epitelio estratificado. Las atipias nucleares vistas en estas lesiones son similares a las atipias relacionadas con el proceso de reparación. Los dos tercios superiores del epitelio no presentan anomalías celulares.
Historia natural
La NIV puede desaparecer tanto de manera espontánea o tras resección quirúrgica incompleta, pueden persistir o progresar, si no se tratan pueden ocasionar un carcinoma infiltrante.
No se considera que la NIV 1 precede a la NIV 2,3, pero puede ser un indicador de alto riesgo de desarrollo de una NIV clásica o indiferenciada.
La NIV relacionada con virus del papiloma humano es el precursor de los carcinomas basaloides no queratinizantes y de los epidermoides verrugosos de la piel de la vulva.
Los que se producen en las mujeres en edad avanzada son histológicamente de tipo bien diferenciado, queratinizante, se diagnostican en un estadio avanzado y tienen tasas de supervivencia significativamente peores. Este tipo de lesión es el precursor del carcinoma epidermoide queratinizante bien diferenciado de la vulva.
El potencial de progresión de NIV indiferenciado es controverasial, se ha reportado que solo el 6.4% de los casos de NIV3 pueden progresar a cáncer invasor, independientemente de si recibieron el tratamiento o no, pero en general se acepta una tasa de progresión relativamente baja.
Características clínicas
No hay signos clínicos específicos o síntomas de NIV, un número importante de mujeres son asintomáticas, cuando la paciente refiere algún síntoma, puede presentar prurito (40% casos), que puede ser grave o de difícil solución, otros síntomas incluyen ardor vulvar, dispareunia, fluido transvaginal, edema y despigmentación de la piel de la vulva.
La duración de los síntomas puede ser de pocas semana a muchos años; a la exploración física puede encontrarse lesiones blanquecinas, rojo o pigmentadas, lesiones maculares o papulares en relieve, planas o elevadas.
- NIV-u (clásica o indiferenciada): El síntoma más frecuente es el prurito y sensación de escozor en el 50% de los casos. Se presenta en mujeres jóvenes y está relacionada con el VPH, tiene una distribución multifocal (Figura 2.8) y multicéntrica (Figura 2.9) y puede estar asociada a condilomas acuminados (Figura 2.10, Figura 2.11, Figura 2.12, Figura 2.13) o neoplasia intraepitelial anogenital. Los surcos interlabial, la horquilla y el perineo son los sitios más frecuentemente afectados por lesiones multifocales, las lesiones pueden ser confluentes y amplias, involucrando a los labios superior e inferior y la región perianal. La NIV verrugosa puede ser multifocal y multicéntrica, con afectación de la piel perianal y del epitelio cervical en alrededor del 50% de los casos.
- NIV-d (diferenciada): Se presenta en mujeres ancianas (mayor prevalencia 75 a 79 años), refieren prurito crónico, con distribución unifocal (figura 2.14) y unicéntrica y evoluciona a partir de dermatosis vulvares sintomáticas de larga evolución como la hiperplasia escamocelular o el liquen escleroso.
La ubicación principal es en las zonas de pelo, la lesión es unilateral y menor a 1.5 cm.
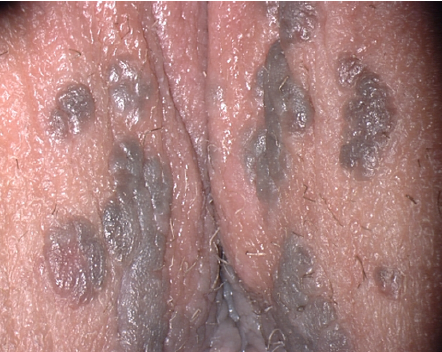
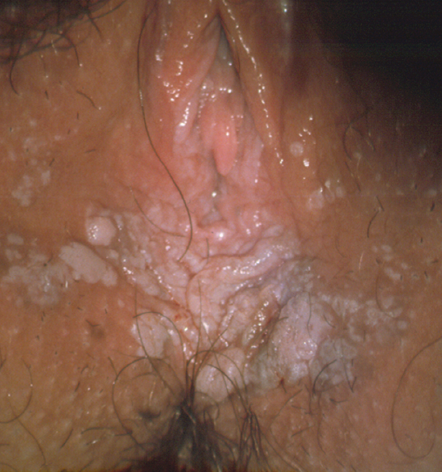
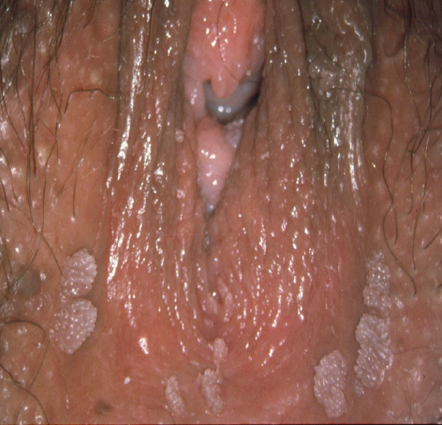

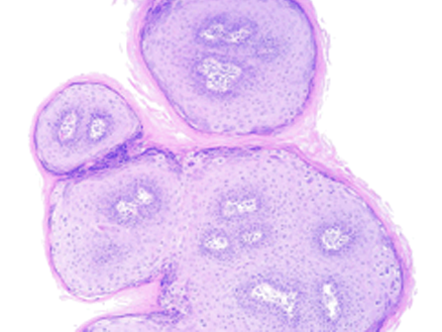
papilares.(H-E).
Diagnóstico
La colposcopia (vulvoscopia) puede identificar pequeñas lesiones satélites, uni o multifocales que podrían pasar desapercibidas a la exploración visual. Estas lesiones se asocian a lesiones cervicales de alto grado, por lo que se debe completar una colposcopia del cuello uterino.
No hay signos colposcópicos específicos para NIV, sin embargo el uso de vulvoscopia permite delimitar las lesiones y facilita identificar multifocalidad de la enfermedad, se valoran características como: topografía (uni o multifocalidad), configuración de la superficie plana, alta o micropapilar), tono (blanco, rojo u obscuro), grado de cambios acetoblancos, vasos sanguíneos (ausentes, punteado, mosaico) (Figura 2.14, Figura 2.15). Se utiliza acido acético a 3-5%, se debe esperar de 3-5 minutos, para poder valorar los posibles cambios anormales en la vulva.
Las zonas sospechosas requieren biopsia dirigida con colposcopio, estas se realizan bajo anestesia local con pinza o biopsias escisionales o incisionales para la confirmación histopatológica. En ocasiones se requieren múltiples biopsias dependiendo de la distribución de las lesiones y su aspecto clínico.
La prueba de azul de toluidina en ocasiones puede ser útil, a pesar de la alta tasa de falsos positivos en la piel normal excoriada (fisuras, infecciones) y falsos negativos (hiperqueratosis).
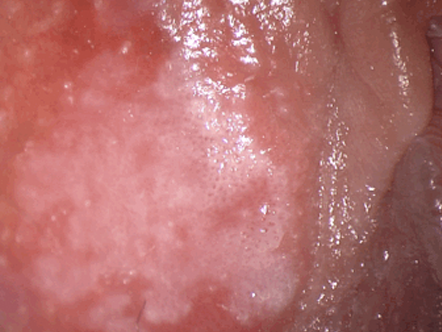
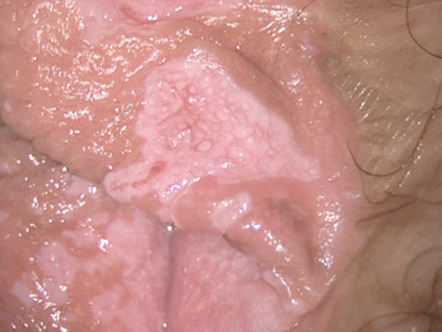
Diagnostico diferencial
Se debe tener precaución para hacer el diagnóstico diferencial de NIV con otros procesos patológicos de la vulva con el fin de evitar provocar estrés psicosexual así como tratamientos inadecuados como los procesos ablativos o escisionales que frecuentemente se ofrecen a pacientes jóvenes con micropapilomatosis vulvar o vulvovaginitis.
El diagnostico diferencial incluye: Psoriasis, queratosis seborreica, candidiasis, micropapilosis labial, dermatitis seborreica de contacto, queratosis, vestibulitis vulvar, entre otras.
Tratamiento
Se debe hacer una perfecta correlación entre los síntomas, los signos y la histología antes de iniciar cualquier tratamiento. Es importante considerar que el tratamiento destructivo local así como el manejo quirúrgico debe ser realizado por manos expertas, después de haber descartado cáncer invasor de la vulva.
- NIV clásica o indiferenciada (relacionada con VPH)
Este tipo de lesiones presentan una alta tasa de regresión por lo que pueden ser tratadas de forma conservadora.
Existen muchos tratamientos médicos y quirúrgicos disponibles para la NIV relacionadas con el VPH, todos con altas tasas de recurrencia, por lo que se necesitan múltiples intentos para conseguir la curación. Las principales razones de fracaso y recidiva después del tratamiento se deben a que existen lesiones multicéntricas que no son incluidas en el campo de tratamiento, la otra causa es la reactivación del ADN de VPH latente en tejido adyacente en la región vulvoperineal.
Los tratamientos médicos disponibles son la crema de imiquimod al 5% (tasas de respuesta completa de 13-100%, respuesta parcial de 30-50%). La crema de 5-flurouracilo al 5% (tasas de curación varían 20-80%, media de 40%; tiene efectos adversos que han disminuido su recomendación). Otras opciones de tratamiento médico incluyen retinoides, acido tricloroacético.
Las opciones de tratamiento quirúrgico incluyen: escisión amplia, vulvectomía simple, resección quirúrgica de la piel de la vulva con o sin trasplante de piel, vaporización con láser/escisión, electroescisión/fulguración y la crioterapia.
- NIV diferenciada
El tratamiento ideal para la NIV diferenciada no relacionada con el VPH es la aplicación tópica de esteroides potentes que traten la enfermedad subyacente y eviten los ciclos de prurito rascado.
La prevención puede realizarse con la vacunación profiláctica de los tipos 16 y 18 que probablemente evitará la mayoría de los casos de lesiones NIV relacionadas con el VPH.
La NIV no relacionada con el VPH se previene mejor tratando las dermatosis subyacentes con esteroides tópicos y con la higiene genital.
REFERENCIAS
- Ferenczy A. Vulvar Intraepithelial Neoplasia. En: Apgar B, Brotzman GL, Spitzer , editores. Colposcopy: Principles and Practices. 2nd ed. Philadelphia, PA: Saunders Elsevier; 2009; p. 367-379.
- Levine DA, De Los Santos J, Fleming G. Principles and Practice of Gynecologic Oncology. 5th. Philadelphia, PA: Lippincot Williams and Wilkins; 2010; p. 53-72.
- Ojeda Ortiz J. Neoplasia intraepitelial vulvar. En: Torres Lobatón A, editor. Cáncer ginecológico. 1a ed. México, D.F.: Mc Graw Hill; 2003. p. 103-112.
- Bornstein J, et al.2011 Terminology of the Vulva of the International Federation for Cervical Pathology and Colposcopy. J Lower Genital Tract Disc;16: 290 – 295.
- Haefner HK, Mayeaux EJ. Vulvar Abnormalities. En: Mayeaux EJ, Cox JT, editores. Modern Colposcopy. Textbook and Atlas. 3th ed. Philadelphia, PA: Lippincot Williams and Wilkings; 2012. p.432-471.
- Berek J, Hacker N. Gynecologic Oncology, 5th ed. Philadelphia, PA:Lippincott Williams & Wilkins; 2010; p.268-340.
- Creasman WT. Preinvasive Disease of the Vagina and Vulva and Related Disorders. En: Disaia PJ, Creasman WT, editores. Clinical Gynecologic Oncology. 8th Edition. Philadelphia, PA:Elsevier; 2012.p32-50.